Контрольная работа: Процесс сбора информации в сестринском деле
Контрольная работа: Процесс сбора информации в сестринском деле
Содержание
Введение
I. Тема: Объективное сестринское дело
1. Определение массы тела пациента
2. Измерение роста пациента
3. Пульс и его характеристика
4. Подсчет артериального пульса на лучевой артерии и определение его свойств
5. Измерение артериального давления
II. Наблюдение за дыханием
1. Возможные изменения характера дыхания
2. Патологические типы дыхания
3. Подсчет частоты, ритма, глубины дыхательных движений (ЧДД)
III. Инструктаж
Заключение
Использованная литература
Введение
Сбор информации очень важен, и должен осуществляться в соответствие с такой структурой, которая описывается в модели сестринского дела, рекомендованной Европейским Региональным бюро ВОЗ для сестер, которые планируют использовать сестринский процесс.
Данные о пациенте должны быть полными и точными и носить описательный характер.
Информацию о состоянии здоровья пациента можно собирать различными способами и из различных источников: от пациентов, членов их семей, членов дежурной смены, из медицинской документации, физических осмотров, диагностических тестов. Организация информационной базы начинается со сбора субъективной информации путем опроса пациента, в процессе которого медсестра получает представление о состоянии физического, психологического, социального, эмоционального, интеллектуального и духовного состояния пациента, его особенностях. Наблюдая поведение и оценивая внешний вид пациента и его взаимоотношения с окружающей средой, медицинская сестра может определить, соответствует ли рассказ пациента о себе данным, полученным в результате наблюдения. В процессе сбора информации медсестра использует факторы, способствующие общению (обстановка, время беседы, манера говорить и т.д.), которые помогут установить чувство доверия и конфиденциальные отношения. Наряду с ощущением профессионализма медицинской сестры это создает ту доброжелательную обстановку между сестрой и пациентом, без которой невозможен адекватный терапевтический эффект.
I. Тема. Объективное сестринское дело
Медицинская сестра получает информацию с помощью органов чувств (зрения, слуха, обоняния, восприятия касанием), инструментальных и лабораторных методов исследования.
При проведении психологической беседы следует придерживаться принципа уважения личности пациента, избегать каких-либо оценочных суждений, принимать пациента и его проблему такими, какие они есть, гарантировать конфиденциальность полученной информации, терпеливо его выслушать.
Деятельность медсестры предусматривает наблюдение за всеми изменениями в состоянии пациента, своевременное выделение их, оценка, сообщение врачу.
Наблюдая за пациентом, медсестра должна обращать внимание на:
в состояние сознания;
■ положение пациента в постели;
■ выражение лица;
■ цвет кожных покровов и видимых слизистых;
■ состояние органов кровообращения и дыхания;
■ функцию органов выделения, стул.
1. Определение массы тела пациента
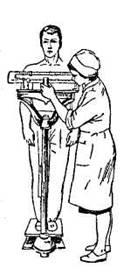
Цель: диагностическая.
Показания: выявление дефицита веса, ожирения, скрытых отеков, наблюдение за динамикой веса, отеков в процессе лечения, поступление пациента в стационар.
Противопоказания:
— тяжелое состояние пациента;
— постельный режим. Оснащение:
— весы медицинские;
Установить доверительные отношения с пациентом; объяснить цель и ход процедуры; получить согласие пациента.
Вымыть и осушить руки, надеть перчатки.
Отпустить затвор весов.
Установить гири весов в нулевом положении, отрегулировать весы, закрыть затвор.
Застелить клеенку на площадку весов.
Предложить пациенту осторожно встать в центре площадки на клеенку (без тапочек).
Открыть затвор и путем передвижения разновесов установить равновесие.
Закрыть затвор.
Предложить пациенту осторожно сойти с весов.
Записать данные взвешивания в температурный лист.
Снять клеенку и обработать ее методом двукратного протирания 5%-ным раствором хлорамина с 0,5%-ным раствором моющего средства.
Снять перчатки, погрузить в емкость для дезинфекции, вымыть и осушить руки.
2. Измерение роста пациента
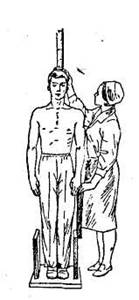
Цель: диагностическая.
Показания: ожирение, нарушение функций гипофиза и др., прием пациента в стационар.
Установить доверительные отношения с пациентом; объяснить цель исследования и положение тела во время процедуры.
Вымыть руки, надеть перчатки.
Застелить клеенку на площадку ростомера.
Встать сбоку от ростомера и поднять планку выше предполагаемого роста пациента.
Предложить пациенту встать на площадку ростомера на клеенку так, чтобы он касался вертикальной планки ростомера затылком, лопатками, ягодицами, пятками.
Установить голову пациента так, чтобы наружный угол глазницы и наружный слуховой проход были на одном горизонтальном уровне.
Опустить планку ростомера на темя пациента.
Предложить пациенту сойти с площадки ростомера.
По шкале ростомера определить рост пациента, записать результат:
Сообщить пациенту о результатах измерения.
Убрать клеенку и протереть двукратно 5%-ным раствором хлорамина с 0,5%-ным раствором моющего средства.
Снять перчатки, погрузить в емкость для дезинфекции, вымыть и осушить руки.
3. Пульс и его характеристика
Различают артериальный, капиллярный и венозный пульс.
Артериальный пульс — это ритмичные колебания стенки артерии, обусловленные выбросом крови в артериальную систему в течение одного сокращения сердца. Различают центральный (на аорте, сонных артериях) и периферический (на лучевой, тыльной артерии стопы и некоторых других артериях) пульс.
В диагностических целях пульс определяют и на височной, бедренной, плечевой, подколенной, задней больше-берцовой и других артериях.
Чаще пульс исследуют у взрослых на лучевой артерии, которая расположена поверхностно между шиловидным отростком лучевой кости и сухожилием внутренней лучевой мышцы.
Исследуя артериальный пульс, важно определить его частоту, ритм, наполнение, напряжение и другие характеристики. Характер пульса зависит и от эластичности стенки артерии.
Частота — это количество пульсовых волн в 1 минуту. В норме у взрослого здорового человека пульс 60—80 ударов в минуту. Учащение пульса более 85—90 ударов в минуту называется тахикардией. Урежение пульса менее 60 ударов в минуту называется брадикардией. Отсутствие пульса называется асистолией. При повышении температуры тела на ГС пульс увеличивается у взрослых на 8—10 ударов в минуту.
Ритм пульса определяют по интервалам между пульсовыми волнами. Если они одинаковые — пульс ритмичный (правильный), если разные — пульс аритмичный (неправильный). У здорового человека сокращение сердца и пульсовая волна следуют друг за другом через равные промежутки времени. Если есть разница между количеством сердечных сокращений и пульсовых волн, то такое состояние называется дефицитом пульса (при мерцательной аритмии). Подсчет проводят два человека: один считает пульс, другой выслушивает тоны сердца.
Наполнение пульса определяется по высоте пульсовой волны и зависит от систолического объема сердца. Если высота нормальна или увеличена, то прощупывается нормальный пульс (полный); если нет — то пульс пустой. Напряжение пульса зависит от величины артериального давления и определяется по той силе, которую необходимо приложить до исчезновения пульса. При нормальном давлении артерия сдавливается умеренным усилием, поэтому в норме пульс умеренного (удовлетворительного) напряжения. При высоком давлении артерия сдавливается сильным надавливанием — такой пульс называется напряженным. Важно не ошибиться, так как сама артерия может быть склерозирована. В таком случае необходимо измерить давление и убедиться в возникшем предположении.
При низком давлении артерия сдавливается легко, пульс по напряжению называется мягким (ненапряженным).
Пустой, ненапряженный пульс называется малым нитевидным.
Данные исследования пульса фиксируются двумя способами: цифровым — в медицинской документации, журналах, и графическим — в температурном листе красным карандашом в графе «П» (пульс). Важно определить цену деления в температурном листе.
4. Подсчет артериального пульса на лучевой артерии и определение его свойств

Цель: определить основные свойства пульса — частоту, ритм, наполнение, напряжение.
Показания: оценка функционального состояния организма.
Оснащение: часы или секундомер, температурный лист, ручка с красным стержнем.
Установить доверительные отношения с пациентом.
Объяснить суть и ход процедуры
Получить согласие пациента на процедуру.
Подготовить необходимое оснащение.
Вымыть и осушить руки.
Придать пациенту удобное положение сидя или лежа.
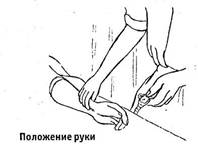
Охватить одновременно кисти пациента пальцами своих рук выше лучезапястного сустава так, чтобы 2, 3 и 4-й пальцы находились над лучевой артерией (2-й палец у основания большого пальца). Сравнить колебания стенок артерий на правой и левой руках.
Провести подсчет пульсовых волн на той артерии, где они лучше выражены в течение 60 секунд.
Оценить интервалы между пульсовыми волнами.
Оценить наполнение пульса.
Сдавить лучевую артерию до исчезновения пульса и оценить напряжение пульса.
Провести регистрацию свойств пульса в температурном листе графическим, а в листе наблюдения - цифровым способом.
Сообщить пациенту результаты исследования.
Вымыть и осушить руки.
5. Измерение артериального давления
Артериальным называется давление, которое образуется в артериальной системе организма при сокращениях сердца и зависит от сложной нервно-гуморальной регуляции, величины и скорости сердечного выброса, частоты и ритма сердечных сокращений и сосудистого тонуса.
Различают систолическое и диастолическое давление. Систолическим называется давление, возникающее в артериях в момент максимального подъема пульсовой волны после систолы желудочков. Давление, поддерживаемое в артериальных сосудах в диастолу желудочков, называется диастолическим.
Пульсовое давление представляет собой разницу между систолическим и диастолическим давлением.
Измерение артериального давления производится непрямым звуковым методом, предложенным в 1905 году русским хирургом Н.С. Коротковым. Аппараты для измерения давления носят следующие названия: аппарат Рива-Роччи, или тонометр, или сфигмоманометр.
В настоящее время используются и электронные аппараты, позволяющие определить АД незвуковым методом.
Для исследования АД важно учитывать следующие факторы: размер манжетки, состояние мембраны и трубок фонендоскопа, которые могут быть повреждены.
Цель: определить показатели артериального давления и оценить результаты исследования. Показания: по назначению врача.
Установить доверительные отношения с пациентом.
Объяснить суть и ход предстоящих действий.
Получить согласие пациента на процедуру.
Предупредить пациента о предстоящей процедуре за минут до ее начала.
Подготовить необходимое оснащение
Вымыть и осушить руки.
Придать пациенту удобное положение сидя или лежа.
Уложить руку пациента в разогнутом положении ладонью вверх, подложив валик под локоть.
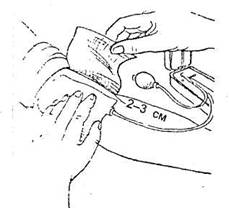
Наложить манжетку тонометра на обнаженное плечо пациента на 2-3 см выше локтевого сгиба так, чтобы между ними проходил 1 палец.
Примечание: одежда не должна сдавливать плечо выше манжетки. Исключается лимфостаз, возникающий при нагнетании воздуха в манжетку и пережатии сосудов.
Трубки манжетки обращены вниз.
Соединить манометр с манжеткой, укрепив его на манжетке.
Проверить положение стрелки манометра относительно «0»-й отметки шкалы.
Определить пальцами пульсацию в локтевой ямке, приложить на это место фонендоскоп.
Закрыть вентиль груши, нагнетать воздух в манжетку до исчезновения пульсации в локтевой артерии +20— 30 мм рт. ст. (т.е. несколько Выше предполагаемого АД).
Открыть вентиль, медленно, выпускать воздух, выслушивая тоны, следить за показаниями манометра.
Отметить цифру появления первого удара пульсовой волны, соответствующую систолическому АД.
Выпускать медленно из манжетки воздух.
«Отметить» исчезновение тонов, что соответствует диастолическому АД.
Примечание: возможно ослабление тонов, что тоже соответствует диастолическому АД.
13. Выпустить весь воздух из манжетки.
14. Повторить процедуру через 5 минут.
1. Снять манжетку.
2. Уложить манометр в чехол.
3. Продезинфицировать головку фонендоскопа методом двукратного протирания 70% спиртом.
4. Оценить результат.
5. Сообщить пациенту результат измерения.
6. Провести регистрацию результата в виде дроби (в числителе -систолическое давление, в знаменателе - диастолическое) в необходимой документации.
7. Вымыть и осушить руки.
II. Наблюдение за дыханием
Наблюдая за дыханием, особое внимание следует уделять изменению цвета кожных покровов, определению частоты, ритма, глубины дыхательных движений и оценить тип дыхания.
Дыхательное движение осуществляется чередованием вдоха и выдоха. Количество дыханий за 1 минуту называют частотой дыхательных движений (ЧДД).
У здорового взрослого человека норма дыхательных движений в покое составляет 16—20 в минуту, у женщин она на 2—4 дыхания больше, чем у мужчин. Зависит ЧДД не только от пола, но и от положения тела, состояния нервной системы, возраста, температуры тела и т.д.
Наблюдение за дыханием следует проводить незаметно для пациента, так как он может произвольно изменить частоту, ритм, глубину дыхания. ЧДД относится к ЧСС в среднем как 1:4. При повышении температуры тела на 1°С дыхание учащается в среднем на 4 дыхательных движения.
1. Возможные изменения характера дыхания
Различают дыхание поверхностное и глубокое. Поверхностное дыхание может быть неслышным на расстоянии или слегка слышным. Оно часто сочетается с патологическим учащением дыхания. Глубокое дыхание, слышимое на расстоянии, чаще всего связано с патологическим урежением дыхания.
К физиологическим типам дыхания относятся грудной, брюшной и смешанный тип. У женщин чаще наблюдается грудной тип дыхания, у мужчин - брюшной. При смешанном типе дыхания происходит равномерное расширение грудной клетки всех частей легкого во всех направлениях. Типы дыхания вырабатываются в зависимости от влияния как внешней, так и внутренней среды организма. При расстройстве частоты ритма и глубины дыхания возникает одышка. Различают инспираторную одышку — это дыхание с затрудненным вдохом; экспираторную — дыхание с затрудненным выдохом; и смешанную — дыхание с затрудненным вдохом и выдохом. Быстро развивающаяся сильная одышка называется удушьем.
2. Патологические типы дыхания
Различают:
■ большое дыхание Куссмауля — редкое, глубокое, шумное, наблюдается при глубокой коме (длительная потеря сознания);
■ дыхание Биотта - периодическое дыхание, при котором происходит правильное чередование периода поверхностных дыхательных движений и пауз, равных по продолжительности (от нескольких минут до минуты);
■ дыхание Чейна-Стокса — характеризуется периодом нарастания частоты и глубины дыхания, которое достигает максимума на 5—7-м дыхании, с последующим периодом убывания частоты и глубины дыхания и очередной длительной паузой, равной по продолжительности (от нескольких секунд до 1 минуты). Во время паузы пациенты плохо ориентируются в окружающей среде или теряют
сознание, которое восстанавливается при возобновлении дыхательных движений.
Асфиксия — это остановка дыхания вследствие прекращения поступления кислорода.
Астма — это приступ удушья или одышки легочного или сердечного происхождения.
3. Подсчет частоты, ритма, глубины дыхательных движений (ЧДД)
Цель: определить основные характеристики дыхания.
Показания: оценка функционального состояния органов дыхания.
Оснащение: часы с секундной стрелкой, температурный лист, ручка с синим стержнем.
Обязательное условие: подсчет ЧДД проводится без информирования пациента об исследовании частоты дыхания.
Создать доверительные отношения с пациентом.
Объяснить пациенту, необходимость подсчета пульса, получить согласие на процедуру.
Вымыть и осушить руки.
Придать пациенту удобное положение (лежа или сидя). Примечание: необходимо видеть верхнюю часть его грудной клетки или живота.
Взять руку пациента, как для исследования пульса.
Положить свою и пациента руки I на грудь (при грудном типе дыхания) или эпигастральную область (при брюшном типе дыхания) пациента, имитируя исследование пульса.
Примечание: держать руку на запястье пациента.
4. Подсчитать число вдохов за минуту, пользуясь секундомером.
5. Оценить частоту, глубину, ритм и тип дыхательных движений.
6. Объяснить пациенту, что ему сосчитали частоту дыхательных движений.
7. Вымыть и осушить руки.
1. Провести регистрацию данных в температурном листе (цифровым и графическим способом).
III. Инструктаж
Собрав необходимую субъективную и объективную информацию о состоянии здоровья пациента, сестра должна получить четкое представление о пациенте до начала планирования ухода.
Попытаться определить, что нормально для человека, как он видит свое нормальное состояние здоровья и какую помощь может себе оказать сам. Определить нарушенные потребности человека и потребности в уходе.
Установить эффективное общение с пациентом и привлечь его к сотрудничеству.
Обсудить с пациентом потребности в уходе и ожидаемые результаты.
Обеспечить условия, при котором сестринский уход учитывает потребности пациента, проявляются забота и внимание к пациенту.
Заполнить документацию с целью ее использования в качестве основы для сравнения в дальнейшем. Не допускать возникновения новых проблем у пациента.
Заключение
Потребность в сестринском уходе универсальна, она необходима человеку от рождения до смерти. Медицинская сестра должна активно привлекать пациента, членов его семьи в удовлетворении потребностей в самоуходе, помогая ему сохранить свою самостоятельность, независимость.
Термин «самоуход» употребляется, когда речь идет о деятельности служб здравоохранения, участии членов семьи пациента, его друзей, групп самопомощи и взаимопомощи. Самоуход предполагает участие самого пациента направленную на удовлетворение его жизненно важных потребностей, в результате чего обеспечивается достаточный для него уровень здоровья.
Использованная литература
Т.П. Обуховец, Т.А. Склярова, О.В. Черонова – Основы сестринского дела. Ростов-на-Дону «Феникс» 2004
Перепечатка материалов без ссылки на наш сайт запрещена