Учебное пособие: Особенности лечения артериальной гипертензии
Учебное пособие: Особенности лечения артериальной гипертензии
Методические рекомендации
Особенности лечения артериальной гипертензии
Омск, 2009 г.
Содержание
Введение. 3
Глава 1. Синдром артериальной гипертензии. 4
1.1 Классификация артериальной гипертензии. 4
1.2 Диагностика артериальной гипертензии. 5
1.3 Алгоритмы лечения артериальной гипертензии. 14
1.4 Правила измерения артериального давления. 30
Глава 2. Артериальная гипертензия в пожилом возрасте. 32
2.1 Особенности органов и систем стареющего организма. 32
2.2 Артериальная гипертензия и сопутствующие заболевания у пожилых пациентов 38
2.3 Антигипертензивная терапия в пожилом возрасте. 44
Глава 3. Гипертензивный криз. 47
3.1 Причины возникновения и патогенез. 47
3.2 Клиническая картина и классификация. 48
3.3 Диагностика и тактика лечения гипертензивного криза. 50
3.4 Осложнения и показания к госпитализации. 53
Заключение. 55
В Российской Федерации, как и во всем мире, артериальная гипертензия (далее АГ) остается одной из самых актуальных проблем кардиологии. Это связано с тем, что АГ, во многом обуславливающая высокую сердечно-сосудистую заболеваемость и смертность, характеризуется широкой распространенностью и, в то же время, отсутствием адекватного контроля в масштабе популяции.
«Молчаливый и таинственный убийца» - так часто образно называют артериальную гипертензию, потому что у многих людей это заболевание протекает бессимптомно и первыми клиническими проявлениями нередко бывает мозговой инсульт или инфаркт миокарда.
В популяции более чем у 95% больных АГ с помощью имеющихся методов диагностики и обследования причину повышенного артериального давления (далее АД) выявить не удается.
Согласно современным критериям в России 39% мужчин и 41% женщин, в возрасте 18 лет и старше страдают артериальной гипертензией. При этом особую тревогу вызывает то обстоятельство, что только 37% мужчин и 60% женщин знают, что у них АГ, из них лечатся только 21% мужчин и 45% женщин.
Распространенность АГ среди мужчин несколько ниже, чем среди женщин, т.к. женщины лучше информированы о наличии у них заболевания, чаще лечатся.
У мужчин и у женщин отмечается увеличение АГ с возрастом. До 40 лет АГ - преобладает среди мужчин, после 50 лет этот показатель существенно выше среди женского населения.
Таким образом, полученные данные свидетельствуют о высокой распространенности АГ в Российской Федерации.
Глава 1. Синдром артериальной гипертензии
Принятые в 2008 г. Российские рекомендации (третий пересмотр, ВНОК) по диагностике и лечению артериальной гипертензии ставят своей задачей выработать единый диагностический и лечебный подход у терапевтов и кардиологов, которые наблюдают пациентов с повышенным артериальным давлением.
1.1 Классификация артериальной гипертензии
Артериальная гипертензия – синдром повышения АД при «гипертонической болезни» и «симптоматических артериальных гипертензиях».
Гипертоническая болезнь (Г.Ф. Ланг, 1948 г.) – эссенциальная гипертензия (повышение АД без известных причин).
Симптоматические артериальные гипертензии – повышение АД в связи с известными, часто устраняемыми, причинами (распространенность 5 – 7 – 10% от всех случаев повышенного АД).
Гипертония определяется как уровень систолического АД более 140 мм.рт.ст., диастолического более 90 мм.рт.ст. у лиц, не принимающих антигипертензивных препаратов.
Таблица 1.
Классификация АД по уровню
| Категория | АДс (мм рт.ст.) | АДд (мм рт.ст.) |
| Нормальное АД | ||
| Оптимальное | < 120 | <80 |
| Нормальное | < 130 | <85 |
| Высокое нормальное | < 130-139 | 85-89 |
| Артериальная гипертензия | ||
| АГ 1-й степени ("мягкая") | 140-159 | 90-99 |
| Подгруппа: пограничная | 140-149 | 90-94 |
| АГ 2-й степени ("умеренная") | 160-179 | 100-109 |
| АГ 3-й степени ("тяжелая") | > 180 | >110 |
| Изолированная систолическая гипертензия | > 140 | <90 |
| Подгруппа: пограничная | 140-149 | <90 |
1.2 Диагностика артериальной гипертензии
Определение стабильности и степени повышения АД.
Исключение симптоматической АГ или идентификация ее формы
Выявление факторов риска сердечно-сосудистых заболеваний (ССЗ).
Диагностика поражения органов мишеней (ПОМ).
Выявление сопутствующих клинических состояний.
Определение группы риска.
Определение стабильности и степени повышения АД
На приеме:
На каждой руке не менее двух измерений с интервалом не менее минуты (при разнице ≥5 мм рт. ст. – 1 дополнительное измерение); конечное АД – среднее из двух последних измерений;
При незначительном повышении АД – повторное измерение (2 – 3 раза) через несколько месяцев;
При выраженном повышении АД, наличии ПОМ, высоком и очень высоком риске ССЗ – повторные измерения через несколько дней.
ЕСЛИ данных измерения АД в кабинете врача недостаточно:
Измерение АД в домашних условиях:
норма < 135/85 мм рт. ст.
Суточное мониторирование АД:
ориентировочные границы нормы:
днем – 130 - 135/85 мм рт. ст.;
ночью – 120/70 мм рт. ст.;
степень ночного снижения АД – 10-20%.
АГ диагностируется:
при АД ≥140/90 мм рт. ст. измеренном врачом;
при АД ≥135/85 мм рт. ст. измеренном самостоятельно пациентом;
при среднесуточном АД ≥125/80 мм рт. ст. по результатам СМАД.
Критерии стратификации риска.
Факторы риска
Основные:
Мужчины > 55 лет;
Женщины > 65 лет;
Курение;
Холестерин > 6,5 ммоль/л;
Семейный анамнез ранних сердечно-сосудистых заболеваний (у женщин < 65 лет, у мужчин < 55 лет);
Сахарный диабет;
Окружность талии у мужчин >102 см, у женщин > 88 см (абдоминальное ожирение);
Больным с ожирением (ИМТ>30) или избыточной массы тела (ИМТ=25-30).
Дополнительные факторы риска, негативно влияющие на прогноз больного с АГ:
Снижение холестерина ЛПВП;
Повышение холестерина ЛПНП;
Микроальбуминурия при диабете;
Нарушение толерантности к глюкозе;
Ожирение;
Малоподвижный образ жизни;
Повышение фибриногена;
Дефицит эстрогенов;
Повышение гемоцистеина;
Повышение С – реактивного белка.
Социально-экономическая группа риска (психосоциальные факторы).
Поражение органов мишеней.
Физикальные признаки:
головной мозг – аускультация шумов над сонными артериями; двигательные или сенсорные расстройства;
сетчатка глаза – изменения сосудов глазного дна;
сердце – усиление верхушечного толчка, нарушения ритма сердца, симптомов ХСН (хрипы в легких, периферические отеки, размеры печени);
периферические артерии: отсутствие, ослабление или асимметрия пульса, похолодание конечностей, симптомы ишемии кожи.
Таблица 2.
Данные инструментального обследования.
| Орган – мишень | Необходимые обследования |
|
СЕРДЦЕ: гипертрофия миокарда и диастолическая дисфункция левого желудочка |
ЭКГ индекс Соколова-Лайона: (SVl + RV5 – 6) >38 мм Корнельское произведение: ((RAVL + SV5) мм х QRS мс) >2440 мм х мс ЭхоКГ ИММ ЛЖ >125 г/м2 (муж) ИММ ЛЖ >110 г/м2 (жен) |
|
СОСУДИСТЫЕ ПОРАЖЕНИЯ ГОЛОВНОГО МОЗГА: Острые: Транзиторные ишемические атаки Инсульт Хронические: Начальные проявления ЦВН Дисциркуляторная энцефалопатия |
Консультация невролога При необходимости – углубленное неврологическое обследование (УЗДГ, КТ, МРТ, ЭЭГ, ангиография и т.д.) |
|
ПОЧКИ: «Гипертоническая почка» Почечная недостаточность Стабилизация АГ |
Креатинин крови: 115-133 мкмоль/л (муж) 107-124 мкмоль/л (жен) Суточная альбуминурия >30-300 мг/сут СКФ <60 мл/мин/1,73 м2 клиренс креатинина < 60 мл/мин отношение альбумин/креатинин в моче ≥2,5 мг/ммоль (муж) ≥3,5 мг/ммоль (жен) |
|
ГЛАЗНОЕ ДНО: Гипертоническая ангиоретинопатия |
Консультация окулиста Симптом Салюса-Гуна |
|
КРУПНЫЕ АРТЕРИИ: Атеросклероз |
Ультразвуковое исследование сосудов утолщение стенки артерии – (ТИМ >0,9 мм) атеросклеротические бляшки магистральных сосудов скорость пульсовой волны от сонной к бедренной артерии >12 м/с лодыжечно/плечевой индекс <0,9 |
Ассоциированные (сопутствующие) клинические состояния:
ЦЕРЕБРО-ВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
Ишемический инсульт
Геморрагический инсульт
Транзиторная ишемическая атака
ЗАБОЛЕВАНИЯ СЕРДЦА
Инфаркт миокарда
Стенокардия
Коронарная реваскуляризация
Застойная сердечная недостаточность
ЗАБОЛЕВАНИЯ ПОЧЕК
Диабетическая нефропатия
ХПН (креатинин муж >133 мкмоль/л, жен >124 мкмоль/л)
Протеинурия >300 мг/сут
СОСУДИСТЫЕ ЗАБОЛЕВАНИЯ
Расслаивающая аневризма аорты
Симптомное поражение периферических артерий
ГИПЕРТОНИЧЕСКАЯ РЕТИНОПАТИЯ
Геморрагии и экссудаты
Отек соска зрительного нерва
САХАРНЫЙ ДИАБЕТ
Глюкоза крови натощак >7 ммоль/л
Глюкоза крови после еды или через 2 часа после приема 75 г глюкозы >11 ммоль/л
МЕТАБОЛИЧЕСКИЙ СИНДРОМ
Абдоминальное ожирение (ОТ >94 см (муж) >80 см (жен)
Дислипидемия ХС ЛНП >3,0 ммоль/л
ХС ЛВП <1,0 ммоль/л для мужчин или
<1,2 ммоль/л для женщин
ТГ >1,7 ммоль/л
Гипертония АД ≥140/90 мм рт.ст.
Гликемия натощак ≥6,1 ммоль/л
НТГ – 2 часа после 75 г глюкозы ≥7,8 и ≤11,1 ммоль/л
Таблица 3.
Оценка риска сердечно-сосудистых осложнений у больных с АГ с целью определения прогноза
| Другие ФР*, ПОМ** или АКС*** | Уровень АД, мм рт.ст. | |||
| высокое нормальное 130-139/85-89 | АГ 1-й степени 140-159/90-99 | АГ 2-й степени 160-179/100-109 | АГ 3-й степени ≥180/110 | |
| Нет ФР | Незначимый риск | Низкий добавочный риск | Умеренный добавочный риск | Высокий добавочный риск |
| 1-2 ФР | Низкий добавочный риск | Умеренный добавочный риск | Умеренный добавочный риск | Очень высокий добавочный риск |
| 3 и более ФР или ПОМ, СД, МС | Высокий добавочный риск | Высокий добавочный риск | Высокий добавочный риск | Очень добавочный высокий риск |
| АКС | Очень добавочный высокий риск | Очень добавочный высокий риск | Очень добавочный высокий риск | Очень добавочный высокий риск |
* ФР - факторы риска ** ПОМ - поражение органов-мишеней ***АКС - ассоциированные клинические состояния
Уровни риска (риск инсульта или инфаркта миокарда в ближайшие 10 лет):
низкий риск (1) = менее 15%; средний риск (2) = 15 - 20%; высокий риск (3) = 20 - 30%; очень высокий риск (4) = 30% или выше
Стратификация пациентов по степени риска.
У больных АГ прогноз зависит не только от уровня АД. Наличие сопутствующих факторов риска, степень вовлечения в процесс органов-мишеней, а также наличие ассоциированных клинических состояний имеет большее значение, чем степень повышения АД, в связи с чем в современную классификацию необходимо ввести стратификацию больных в зависимости от степени риска. Метод определения уровня риска для каждого отдельного пациента, дает четкое представление о долговременном прогнозе и облегчает принятие решения о сроках начала, характере антигипертензивной терапии и целевом уровне АД. Особенная ценность вышеописанного подхода заключается в том, что уровень АД утрачивает главенствующую роль в выборе тактики лечения.
Вместо стадии болезни, определяемой выраженностью органных повреждений, введено разделение пациентов по степени риска, что позволит учитывать существенно большее количество объективных параметров, облегчит оценку индивидуального прогноза и упростит выбор тактики лечения.
Риск 1.
Эта группа включает всех мужчин и женщин младше 60 лет с широким диапазоном колебаний АД от 1 до 3 степени при отсутствии факторов риска, поражения органов-мишеней и сопутствующих сердечно-сосудистых заболеваний. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет составляет менее 15%.
Риск 2.
Эта группа включает пациентов с широким диапазоном колебаний АД. Принципиальным признаком принадлежности к этой группе является наличие до 3-х факторов риска, при отсутствии поражений органов – мишеней и/или сопутствующих заболеваний. Иными словами, эта группа объединяет пациентов с незначительным повышением АД и многочисленными факторами риска с пациентами с выраженным повышением АД, но с небольшим количеством факторов риска. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет в этой I группе составляет 15-20%.
Риск 3.
К этой категории относятся пациенты, имеющие более 3 факторов риска и/или поражение органов-мишеней, и/или сахарный диабет, независимо от степени АГ. В эту группу, в которой показана безотлагательная медикаментозная терапия, могут быть включены пациенты с нормальным повышенным АД при условии наличия сахарного диабета. Риск развития сердечнососудистых осложнений в ближайшие 10 лет в группе более 20%.
Риск 4.
К этой группе относят пациентов при наличии ассоциированных заболеваний (стенокардия и/или перенесенный инфаркт миокарда, операция реваскуляризации, сердечная недостаточность, перенесенные мозговой инсульт или транзиторная ишемическая атака, нефропатия, ХПН, поражение периферических сосудов, ретинопатия III-IV ст.) независимо от степени повышения АД, а также пациентов со степенью 3 повышения АД, за исключением пациентов с отсутствием факторов риска. Риск развития сердечно-сосудистых осложнений в ближайшие 10 лет в этой группе превышает 30%.
Лабораторные и инструментальные методы исследования при артериальной гипертензии
Исследования, рекомендуемые обязательно:
общий анализ крови и мочи;
уровень глюкозы крови натощак;
уровень ОХС, ХСЛВП, ТГ, креатинина, мочевой кислоты, калия;
ЭКГ.
Дополнительно рекомендуемые исследования:
ЭхоКГ
рентгенография органов грудной клетки;
УЗИ почек и надпочечников;
УЗИ брахиоцефальных и почечных артерий;
СРБ в сыворотке крови;
анализ мочи на бактериоурию, количественная оценка протеинурии;
определение МАУ (обязательно при СД);
консультация окулиста.
Углубленное исследование:
осложненная АГ – оценка функционального состояния мозгового кровотока, миокарда, почек;
выявление вторичных форм АГ – исследование альдостерона, кортикостероидов плазмы крови, активности ренина, катехоламинов и их метаболитов в суточной моче, брюшная аортография, КТ или МРТ надпочечников или головного мозга и пр.
Дифференциальный диагноз симптоматических артериальных гипертензий (САГ)
Основные группы САГ:
нефрогенные гипертензии;
эндокринные гипертензии;
гемодинамические гипертензии;
гипертензии, обусловленные поражением ЦНС;
лекарственные АГ.
Анамнестические признаки, позволяющие заподозрить САГ:
дебют АГ в возрасте младше 20 или старше 60 лет;
остро возникшее и стойкое повышение АД;
первично-злокачественное течение АГ;
очень высокое АД;
наличие симпатоадреналовых кризов;
указание на любое заболевание почек в анамнезе или гестационную
гипертензию;
наличие даже минимальных изменений в осадке мочи или протеинурии.
Ключевые моменты анамнеза:
семейный анамнез почечных заболеваний (поликистоз почек);
анамнез почечных заболеваний, инфекций мочевого пузыря, гематурии, злоупотребления анальгетиками (ренопаренхиматозные заболевания);
употребление различных лекарств или веществ (оральные контрацептивы, ГКС, НПВС, кокаин, эритропоэтин, циклоспорин);
пароксизмы потоотделения, головных болей, тревоги, сердцебиений (феохромоцитома);
мышечная слабость, парестезии, судороги (альдостеронизм).
Физикальные признаки, позволяющие заподозрить вторичные АГ:
симптомы болезни и синдрома Иценко-Кушинга (диспластическое ожирение, стрии, «кукольное лицо» и т.п.);
нейрофиброматоз кожи (может указывать на феохромоцитому);
при пальпации увеличенные почки (поликистоз почек, объемные образования);
аускультация области живота – шумы над областью брюшного отдела аорты, почечных артерий (стеноз почечных артерий – вазоренальная АГ);
аускультация области сердца – грудной клетки (коарктация аорты, заболевания аорты);
ослабленный или запаздывающий пульс на бедренной артерии и сниженный уровень АД на бедренной артерии (коарктация аорты, неспецифический аортоартериит).
Таблица 4.
Диагностика вторичной АГ
| Форма АГ | Основные методы диагностики |
| Почечные | |
| Реноваскулярная АГ | Инфузионная ренография Сцинциграфия почек Допплеровское исследование кровотока в почечных сосудах Аортография Раздельное определение ренина при катетеризации почечных вен |
| Гломерулонефрит | Проба Реберга, суточная потеря белка Биопсия почки |
| Хронический пиелонефрит | Инфузионная урография Посевы мочи |
| Эндокринные | |
| Первичный гиперальдостеронизм (синдром Конна) | Пробы с гипотиазидом и верошпироном Определение уровня альдостерона и активности ренина плазмы Компьютерная томография надпочечников, МРТ |
| Синдром или болезнь Кушинга | Определение уровня кортизола в крови Определение уровня экскреции оксикортикостероидов с мочой Проба с дексаметаоном Визуализация надпочечников и гипофиза (УЗИ, компьютерная томография, МРТ) |
| Феохромоцитома и другие хромафинные опухоли | Определение уровня катехоламинов и их метаболитов в крови и в моче Визуализация опухоли (КТ, УЗИ, сцинциграфия, МРТ) |
| Гемодинамические АГ | |
| Коарктация аорты | Допплеровское ультразвуковое исследование магистральных сосудов, аортография |
| Недостаточность аортальных клапанов | ЭХОКГ |
| Синдром нарушения дыхания во сне | Полисомнография |
1.3 Алгоритмы лечения артериальной гипертензии
Цели лечения:
Краткосрочные - снижение АД на 10-15% от исходного уровня.
Среднесрочные - достичь целевого АД в ближайшие 3-6 мес., снижение Ад на 10-15 % каждые 2-3 недели, т.е. постепенно.
Долгосрочные - влияние на конечные точки лечения, т.е.: церебральные сосуды, сердце, периферические сосуды > 6 мес. от начала лечения.
Немедикаментозные методы включают в себя:
Отказ от курения.
Отказ от курения является одним из наиболее значимых факторов изменения образа жизни в плане предотвращения как сердечно-сосудистых, так и заболеваний других органов.
Снижение избыточного веса.
Избыточная масса тела является важным фактором, предрасполагающим к повышению уровня АД. Более 10% пациентов с артериальной гипертонией страдают избыточной массой тела. Уменьшение веса на 5 кг у большинства гипертоников ведет к снижению АД и оказывает благоприятное воздействие на ассоциированные факторы риска, в том числе инсулинорезистентность, диабет, гиперлипидемию, гипертрофию левого желудочка. Снижение уровня АД при уменьшении массы тела может быть потенцировано одновременным увеличением физической активности, уменьшением потребления алкоголя и поваренной соли.
Уменьшение употребления алкоголя.
Существует линейная зависимость между употреблением алкоголя, уровнем АД и распространенностью гипертонии в популяции. Кроме того, алкоголь ослабляет эффект антигипертензивных препаратов. Больным гипертонией, употребляющим алкоголь, следует рекомендовать уменьшение употребления алкоголя до не более 20-30 г этанола в день для мужчин, и не более 10-20 г этанола в день для женщин.
Ограничение употребления алкоголя до 2 порций день соответствует ≈
720 мл пива
300 мл винадля мужчин
90 мл виски
и в 2 раза меньше доза для женщин
Уменьшение употребления поваренной соли.
Эпидемиологические данные свидетельствуют о взаимосвязи употребления поваренной соли с пищей и распространенностью гипертонии. Наиболее чувствительными к снижению употребления соли являются лица с избыточным весом и пожилые пациенты. Рандомизированные контролируемые исследования показали, что снижение употребления соли с 10,5 г до 4,7-5,8 г в день снижает уровень систолического АД на 4-6 мм рт.ст. У пожилых пациентов снижение употребления соли до 2,3 г в день не сопровождается какими-либо нежелательными явлениями и привело к существенному снижению потребности в медикаментозном лечении гипертонии.
Физиологическая суточная норма составляет 5-6 г. Население России употребляет в среднем 10-15 г. в сутки.
Комплексная модификация диеты.
Комплексная модификация диеты включает в себя рекомендации по увеличению в рационе пациентов, страдающих гипертонической болезнью, фруктов и овощей, продуктов, богатых калием, магнием, кальцием, увеличение употребления рыбы и морепродуктов, снижение употребления жиров животного происхождения.
Увеличение физической активности.
Рекомендуется умеренная аэробная физическая нагрузка, например быстрая ходьба пешком, плавание в течение 30-45 мин 3-4 раза в неделю. Более интенсивная физическая нагрузка (бег) обладает менее выраженным гипотензивным эффектом. Изометрические нагрузки, такие как поднятие тяжестей, могут оказывать прессорное воздействие препаратов при одинаковой степени снижения АД.
Немедикаментозную программу снижения АД следует рекомендовать всем пациентам независимо от тяжести артериальной гипертензии и медикаментозного лечения.
Целевое АД
Таблица 5.
Рекомендации Европейского Общества АГ, Европейского Общества Кардиологов 2007 и ВНОК 2008
| Целевое АД у всех пациентов с АГ | <140/90 мм рт.ст. (не ниже 110/70 мм рт. ст.) |
| Целевое АД у пациентов с диабетом, ХПН, патологией ЦНС | <130/80 мм рт.ст. |
Информацию о целевом АД следует предоставить пациенту в устной и письменной форме!
Эффективная терапия реальна лишь при сочетании: опытный врач - мотивированный пациент!
Общие принципы ведения больных.
Если пациент отнесен к группе высокого и очень высокого риска, то следует назначить немедленный прием препаратов по поводу артериальной гипертензии. При необходимости назначается терапия по поводу других факторов риска и/или сопутствующих заболеваний. Поскольку группа среднего риска чрезвычайно гетерогенна по уровню АД и характеру факторов риска, то решение о сроке начала медикаментозной терапии принимает врач. Допустимо наблюдение за больным с контролем АД в течение нескольких недель (до 3-6 мес) до принятия решения о назначении лекарственной терапии. Ее следует начать при сохранении уровня АД более 140/90 мм рт-ст.
В группе низкого риска рекомендуется провести более длительное наблюдение за больным (6-12 мес) перед принятием решения. Лекарственную терапию в этой группе назначают при сохраняющемся уровне АД более 150/95 мм рт. ст.
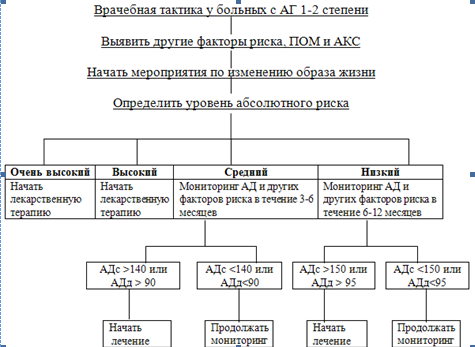
Схема 1. Алгоритм ведения больных с АГ 1-2 степени.
Общие принципы медикаментозного лечения артериальной гипертензии включают:
Начало лечения с минимальных доз одного препарата.
Переход к препаратам другого класса при недостаточном эффекте лечения или плохой переносимости после увеличения дозы первого препарата или добавления второго.
Использование препаратов длительного действия для достижения 24-часового эффекта при однократном приеме. Применение таких препаратов обеспечивает более мягкое и длительное гипотензивное действие с более интенсивной защитой органов-мишеней, а также высокую приверженность пациентов лечению.
Использование оптимальных сочетаний препаратов для достижения максимального гипотензивного действия и минимизации побочных проявлений действия препаратов.
В настоящее время необходима широкая и обязательная комплексная пропаганда современной тактики ведения пациентов с АГ.
Тактика, направленная на достижение современных целей старыми методами (с использованием короткодействующих препаратов, обеспечивающих быстрое, часто избыточное снижение АД), может привести к нежелательным последствиям и необоснованной дискредитации современной тактики.
Начало медикаментозной терапии.
В группах пациентов высокого и очень высокого риска рекомендуется безотлагательное начало медикаментозной терапии. В группах пациентов со средним и низким риском началу медикаментозной терапии предшествует оценка степени снижения АД и контроля других факторов риска при выполнении немедикаментозной программы лечения. Рекомендуемая продолжительность немедикаментозного лечения до назначения антигипертензивных препаратов в группе среднего риска составляет 6 мес. В группе низкого риска (степень 1) продолжительность строгого выполнения немедикаментозной программы составляет до 12мес.
Специального внимания требуют пациенты с повышенным нормальным АД (130-139/85-89 мм рт.ст.), у которых имеется сахарный диабет или почечная недостаточность и/или сердечная недостаточность. В этой группе больных требуется ранняя активная медикаментозная терапия, которая позволяет снизить прогрессирование осложнений.
Таблица 6.
Степени риска и тактика лечения больных с артериальной гипертензией.
| Степень гипертонии | Группа низкого риска | Группа среднего риска | Группа высокого и очень высокого риска |
| Нормальное повышенное АД (130-139/85-89) | Изменение образа жизни | Изменение образа жизни | Медикаментозная терапия٭٭ |
| Степень 1 (140-159/90-99) | Изменение образа жизни (в течение до 12 мес.) | Изменение образа жизни (в течение до 6 мес.)٭ | Медикаментозная терапия |
| Степень 2 и 3 (более 160/100) | Медикаментозная терапия | Медикаментозная терапия | Медикаментозная терапия |
Примечание: немедикаментозные методы лечения необходимо рекомендовать всем больным, которым назначены антигипертензивные препараты.
* - при наличии нескольких факторов риска уже на начальном этапе обсудить целесообразность медикаментозной терапии.
** - при наличии сахарного диабета, сердечной или почечной недостаточности.
Индивидуальный выбор препарата
При выборе средства для начальной терапии необходимо учитывать весь спектр факторов риска, поражения органов-мишеней и наличие сопутствующих заболеваний, так как некоторые из них требуют назначения определенных препаратов. Ситуации необходимого выбора препаратов определяются тем, что в контролируемых исследованиях они достоверно улучшали прогноз при перечисленных заболеваниях. Кроме того, выделяют еще ряд необязательных показаний к назначению определенных антигипертензивных средств (возможные показания). Таким образом, подбирать антигипертензивной препарат следует индивидуально; по возможности он должен не только снижать АД, но и улучшать (или, по крайней мере, не ухудшать) течение сопутствующих заболеваний. Важным аспектом являются социо-экономические факторы, определяющие доступность назначаемого препарата для данного пациента. Таким образом, актуальна реализация на практике риск-стратегии - высоко дифференцированной индивидуально подобранной антигипертензивной терапии. В стандартах по лечению АГ, утвержденных в 2004 году приказом МЗ РФ № 254, названы 6 групп препаратов. Рекомендации для индивидуального выбора препаратов приведена в таблице.
Таблица 7.
Рекомендации для индивидуального выбора препаратов для лечения артериальной гипертонии.
| Класс препаратов | Установленные показания | Возможные показания | Противопоказания | Возможные противопоказания |
| ДИУРЕТИКИ |
Сердечная недостаточность Пожилой возраст Систолическая гипертония1 |
Сахарный диабет Остеопороз |
Подагра |
Дислипидемия3 Сексуально активные мужчины Сахарный диабет5 Почечная недостаточность6 |
| БЕТА-БЛОКАТОРЫ |
Стенокардия Перенесенный инфаркт миокарда Тахиаритмии |
Сердечная недостаточность Беременность Сахарный диабет Мигрень Предоперационная гипертония Гипертиреоидизм Эссенциальный тремор |
Бронхиальная астма Обструктивные заболевания легких Обструктивные заболевания сосудов Нарушение проводимости3 |
Дислипидемия Спортсмены и физически активные пациенты Заболевания периферических сосудов Депрессия |
| АНТАГОНИСТЫ КАЛЬЦИЯ |
Стенокардия Пожилой возраст Систолическая гипертония1 |
Заболевания периферических артерий Мигрень 2 Тахиаритмии 2 Инфаркт миокарда 2 Гипертония, вызванная циклоспоринами Сахарный диабет с протеинурией |
Нарушение проводимости 4 | Сердечная недостаточность2 |
| ИНГИБИТОРЫ АПФ |
Сердечная недостаточность Левожелудочко-вая дисфункция Перенесенный инфаркт миокарда Диабетическая нефропатия |
Почечная недостаточность ИБС Сахарный диабет |
Беременность Гиперкалиемия 2-сторонний стеноз почечных артерий |
|
| АЛЬФА-БЛОКАТОРЫ | Доброкачествен-ная гипертрофия простаты |
Нарушение толерантности к глюкозе Дислипидемия |
Беременность Гиперкалиемия 2-сторонний стеноз почечных артерий |
Ортостатическая гипотония |
| АНТАГОНИСТЫ РЕЦЕПТОРОВ АНГИОТЕНЗИНА II | Непереносимость (кашель) ингибиторов АПФ | Сердечная недостаточность |
1-длительно действующие дигидропиридины
2-недигидропиридиновые антагонисты кальция
3-атриовентрикулярная блокада 2-3 степени
4-верапамил и дилтиазем при атриовентрикулярной блокаде 2-3 степени
5-в высоких дозах
6-калийсберегающие диуретики
ОСНОВНЫЕ ГРУППЫ АНТИГИПЕРТЕНЗИВНЫХ ПРЕПАРАТОВ
Диуретики
Препараты отличает низкая/умеренная стоимость, высокая эффективность, хорошая переносимость и доказанное положительное влияние на сердечно-сосудистую заболеваемость и летальность.
Большинство описанных нежелательных эффектов таких как: гипокалиемия, нарушение толерантности к глюкозе, дислипидемия, импотенция описаны при применении высоких доз диуретиков. Диуретиком выбора для лечения АГ, в виду доказанной метаболической нейтральности, является индапамид в минимальной суточной дозе 1,5 мг. Для тиазидиых и тиазидоподобных диуретиков оптимальной дозой, оказывающей выраженное влияние на АД и позволяющей минимизировать нежелательные явления, является минимальная эффективная доза, соответствующая 25 мг гидрохлоротиазида или менее. Диуретики в очень низких дозах (например 6,25 мг гидрохлоротиазида или 0,625 мг индапамида) повышают эффект других препаратов, не оказывая нежелательных метаболических эффектов.
Рутинное лечение пациентов с артериальной гипертонией не предусматривает использование калий-сберегающих и петлевых диуретиков. Однако при назначении диуретиков рекомендуется контроль содержания калия в сыворотке крови через 3-4 недели после начала лечения. В качестве препаратов выбора диуретики рекомендуются у пожилых больных, лиц с изолированной систолической гипертонией, при наличии сопутствующей артериальной гипертонии сердечной недостаточности. Обсуждается преимущественное применение диуретиков в низких дозах при наличии сахарного диабета. Препараты противопоказаны при подагре. Требуется уточнение целесообразности их применения при дислипидемии, а также у сексуально активных мужчин.
Диуретики очень широко применяются в комбинациях с другими препаратами.
Бета-адреноблокаторы
β-адреноблокаторы являются эффективными, безопасными и относительно недорогими средствами для лечения АГ в качестве монотерапии или в комбинации с диуретиками, дигидропиридиновыми антагонистами кальция и альфа-адреноблокаторами.
β-адреноблокаторы рекомендуются для преимущественного использования при наличии сопутствующих артериальной гипертензии стенокардии, перенесенного инфаркта миокарда, тахиаритмии. В качестве возможных показаний для преимущественного использования обсуждаются беременность, диабет. Сердечная недостаточность является противопоказанием к назначению β-адреноблокаторов в стандартных дозах. Однако сейчас накапливаются сведения о том, что в более низких начальных дозах они могут оказать благоприятное влияние на течение этого состояния.
Препараты противопоказаны при бронхиальной астме, обструктивных заболеваниях периферических сосудов, нарушениях сердечной проводимости. Требуется уточнение целесообразности применения β-адреноблокаторов при дислипидемии, у спортсменов и физически активных лиц.
Ингибиторы АПФ
Безопасные и эффективные препараты для снижения АД. Они особенно эффективно снижают летальность больных с сердечной недостаточностью и предупреждают прогрессирование диабетической нефропатии у больных с инсулинозависимым сахарным диабетом, особенно при наличии протеинурии. Наиболее распространенный побочный эффект - сухой кашель.
Ингибиторы АПФ рекомендуются для преимущественного выбора
при наличии ![]() сердечной
недостаточности, левожелудочковой дисфункции, после перенесенного инфаркта
миокарда, диабетической нефропатии. Препараты противопоказаны при беременности,
гиперкалиемии, двухстороннем стенозе почечных артерий. Препараты могут вызвать
выраженное снижение АД при сердечной недостаточности, а также на фоне
применения диуретиков. В этих ситуациях лечение следует начинать с низких доз и
после предварительной отмены диуретиков в течение нескольких дней.
сердечной
недостаточности, левожелудочковой дисфункции, после перенесенного инфаркта
миокарда, диабетической нефропатии. Препараты противопоказаны при беременности,
гиперкалиемии, двухстороннем стенозе почечных артерий. Препараты могут вызвать
выраженное снижение АД при сердечной недостаточности, а также на фоне
применения диуретиков. В этих ситуациях лечение следует начинать с низких доз и
после предварительной отмены диуретиков в течение нескольких дней.
Антагонисты кальция
Все группы антагонистов кальция являются эффективными и хорошо переносимыми средствами для снижения повышенного АД. Предпочтение следует отдавать длительно действующим препаратам. Не рекомендуется широкое использование короткодействующего нифедипина, так как он может вызывать ишемические осложнения. Имеются отдельные сообщения, что при его использовании в больших дозах повышается смертность у больных, перенесших инфаркт миокарда.
Препараты показаны для преимущественного применения при стабильной стенокардии, у пожилых пациентов. Исследование SystEur продемонстрировало способность дигидропиридинов длительного действия предупреждать развитие инсультов в группе пожилых пациентов с изолированной систолической гипертонией. Обсуждается целесообразность их преимущественного использования при поражении периферических артерий.
Верапамил и дилтиазем противопоказаны при нарушениях проводимости и, возможно, при сердечной недостаточности. Результаты рандомизированных исследований не подтвердили обсуждавшееся ранее влияние антагонистов кальция на риск развития рака и кровотечений.
Антагонисты кальция пролонгированного действия (в сочетании с диуретиками или в виде монотерапии) рекомендуются в качестве препаратов первой линии у больных пожилого возраста с изолированной систолической гипертензией, однако могут применяться и при других видах гипертензии.
Антагонисты кальция показаны при сочетаниях артериальной гипертензии с рядом других состояний:
постинфарктный кардиосклероз (верапамил, дилтиазем); атриовентрикулярная реципрокная узловая тахикардия (верапамил, дилтиазем);
синдром слабости синусного узла, АV-блокады (нифедипин);
диастолическая дисфункция левого желудочка (дигидропиридиновые производные третьего поколения);
митральная или аортальная недостаточность (дигидропири диновые производные);
атеросклеротическое поражение мозговых артерий;
поражение периферических артерий;
синдром Рейно;
язвенная болезнь;
обструктивные заболевания легких;
почечная недостаточность;
сахарный диабет с диабетической нефропатией;
дислипидемии;
гиперурикемия;
депрессия.
Альфа-адреноблокаторы
α-блокаторы безопасно и эффективно снижают АД. Препараты рекомендованы при гипертрофии предстательной железы. В качестве ситуаций для преимущественного использования обсуждаются нарушение толерантности к глюкозе и дислипидемии. Относительное противопоказание - ортостатическая гипотония, в связи, с чем у пожилых пациентов препараты следует применять с осторожностью, под контролем АД в положении стоя.
Антагонисты рецепторов ангиотензина II
Эти препараты имеют целый ряд общих характеристик с ингибиторами АПФ, включая данные о благоприятных последствиях при назначении больным с сердечной недостаточностью. Их влияние на конечные точки активно исследуется в многочисленных клинических исследованиях, которые завершатся через 4-6 лет. Таким образом, препараты показаны при непереносимости ингибиторов АПФ, возможно при сердечной недостаточности. Противопоказаны при беременности, двухстороннем стенозе почечных артерий, гиперкалиемии.
Другие антигипертензивные препараты
Центрально действующие средства представлены как новыми (агонист имидазолиновых рецепторов моксонидин), так и старыми (резерпин, метилдопа, клонидин) препаратами. Метилдопа по-прежнему широко применяется при беременности, клонидин - для купирования гипертонических кризов. Ограниченное применение миотропных вазодилататоров, таких как гидралазин и миноксидил, связано с побочными эффектами в виде тахикардии, головной боли, задержки натрия и воды. В связи с наличием многочисленных эффективных и хорошо переносимых средств эти препараты используются в качестве резервных.

Схема 2. Алгоритм лечения АГ.
Комбинированная антигипертензивная терапия
Исследования последних лет убедительно продемонстрировали необходимость применения двух или более препаратов у большинства пациентов для достижения адекватного контроля АД без снижения качества жизни.
При наличии АГ 2-3 степени рациональные комбинации препаратов в низких дозах могут быть использованы на начальном этапе медикаментозной терапии.
Эффективная комбинация препаратов подразумевает использование препаратов из различных классов с разным механизмом действия, с целью получения аддитивного гипотензивного эффекта и уменьшения нежелательных явлений. Нерационально комбинирование препаратов с одинаковым механизмом действия (усиление компенсаторных механизмов повышения АД) и сходным спектром нежелательных явлений.
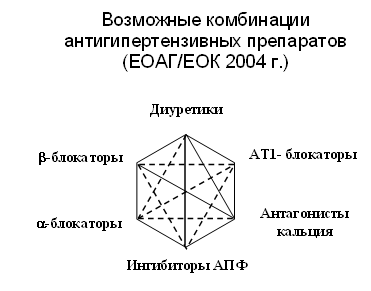
Схема 3. Возможные комбинации антигипертензивных препаратов.
Комбинация с доказанной эффективностью:
Диуретик + бета-адреноблокатор;
Диуретик + ингибитор АПФ (или антагонист рецепторов ангиотензина II);
Антагонист кальция (дигидропиридины) + бета-адреноблокатор;
Антагонист кальция + ингибитор АПФ;
Альфа-1 -адреноблокатор + бета-адреноблокатор.
Менее эффективные комбинации:
Антагонист кальция + диуретик;
Бета-адреноблокатор + ингибитор АПФ.
Нерекомендованные комбинации:
бета-адреноблокатор + верапамил или дилтиазем;
Антагонист кальция (нифедипин) + альфа-1-адреноблокатор;
бета-адреноблокатор + препарат центрального действия;
ИАПФ + калийсберегающие диуретики.
Таблица 8.
Клинически значимые взаимодействия антигипертензивных препаратов
| Класс препаратов | Усиление эффективности | Ослабление эффективности | Влияние на другие препараты |
| Диуретики | Диуретик с иной точкой приложения в нефроне (фуросемид + гипотиазид) |
НПВС Стероиды |
•Повышение уровня лития •Калий-сберегающие диуретики + ингибиторы АПФ: возможное усугубление гиперкалиемии |
| Бета-адреноблокаторы | Для препаратов, метаболизирующихся в печени: циметидин, хинидин |
НПВС Отмена клонидина Препараты, индуцирующие печеночные энзимы (рифампицин, фенобарбитал) |
•Пропранолол, индуцируя печеночные ферменты, повышает клиренс препаратов с аналогичным метаболизмом •Нивелирование и пролонгирование инсулин-индуцированной гипогликемии •Нарушение проводимости при комбинированном применении с недигидропиридиновыми антагонистами кальция •Усиление кокаининдуцированной стенокардии |
| Ингибиторы АПФ | Хлорпромазин Клозапин |
НПВС Антациды |
•Может повышаться уровень лития •Усиление гиперкалиемии калий-сберегающих диуретиков |
| Антагонисты кальция |
Грейпфрутовый сок Циметидин Ранитидин АК метаболизирую- щиеся в печени |
Препараты, индуци-рующие печеночные ферменты (рифампи-цин, фенобарбитал) |
•Дилтиазем и верапамил повышают уровень циклоспорина •Недигидропиридины повышают уровень препаратов, метаболизирующихся с участием тех же ферментных систем печени (дигоксин, хинидин, сульфаниламиды, теофиллин) • Верапамил - снижение уровня лития |
| Альфа-адрено-блокаторы | •Празозин может повышать клиренс верапамила | ||
| Центральные альфа-2-адренергиче-ские агонисты |
Трициклические антидепрессанты и фенотиазины Ингибиторы моно-аминооксидазы Симпатомиметики и антагонисты фенотиазинов Соли железа уменьшают всасывание метилдопы |
• Метилдопа повышение уровня лития •Усиление эффекта отмены клонидина бета-адреноблокаторами •Клонидин потенцирует действие многих анестетиков |
Динамическое наблюдение
Плановые визиты для контроля – с интервалом 3-4 недели до достижения целевого уровня АД.
После достижения целевого уровня АД – средний и низкий риск – визиты с интервалом в 6 месяцев.
Высокий и очень высокий риск, только немедикаментозное лечение, низкая приверженность к лечению – визиты не реже чем через 3 месяца.
Контрольное обследование для уточнения состояния органов-мишеней – 1 раз в год.
Показания к госпитализации:
неясность диагноза и показания к специальным, чаще инвазивным, методам обследования для уточнения формы АГ;
трудности в подборе медикаментозной терапии – частые гипертонические кризы, рефрактерная АГ.
АГ требует постоянного лечения индивидуально подобранным препаратом или их комбинацией!
Недопустимо курсовое, прерывистое лечение артериальной гипертензии!
1.4 Правила измерения артериального давления
Для измерения АД имеет значение соблюдение следующих условий:
Положение больного
Сидя в удобной позе, рука на столе;
манжета накладывается на плечо на уровне сердца, нижний край ее на 2 см выше локтевого сгиба.
Обстоятельства
Исключить кофе и крепкий чай в течение 1 часа перед исследованием;
не курить 30 минут;
исключить применение симпатомиметики, включая назальные и глазные капли;
измерение проводится в покое после 5-минутного отдыха. В случае, если процедуре измерения АД предшествовала значительная физическая или эмоциональная нагрузка, период отдыха следует продлить до 15-30 минут.
Оснащение
Необходим соответствующий размер манжеты (резиновая часть должна быть не менее 2/3 дины предплечья и не менее 3/4 окружности руки);
стрелка тонометра перед измерением должна находиться на нуле.
Кратность измерения
Для оценки уровня АД на каждой руке следует выполнить не менее трех измерений с интервалом не менее минуты, при разнице 8 и более мм рт.ст. производятся 2 дополнительных измерения. За конечное (регистрируемое) значение принимается среднее из двух последних измерений.
Собственно измерение
Быстро накачать воздух в манжету до уровня давления, на 20 мм рт.ст. превышающего систолическое (по исчезновению пульса);
АД измеряется с точностью до 2-х мм рт. ст.;
снижать давление в манжете на 2-3 мм рт.ст. в секунду;
уровень давления, при котором появляется 1 тон, соответствует систолическому АД (1-я фаза тонов Короткова);
уровень давления, при котором происходит исчезновение тонов (5 фаза тонов Короткова), принимают за диастолическое давление. У детей и при некоторых патологических состояниях у взрослых невозможно определить 5 фазу, тогда следует попытаться определить 4-ую фазу тонов Короткова, которая характеризуется значительным ослаблением тонов;
если тоны очень слабы, то следует поднять руку и выполнить несколько сжимающих движений кистью; затем измерение повторяют. Не следует сильно сдавливать артерию мембраной фонендоскопа;
при первичном осмотре пациента следует измерить давление на обеих руках;
в дальнейшем измерения делаются на той руке, где АД выше;
у больных старше 65 лет, больных с сахарным диабетом и получающих антигипертензивную терапию следует также произвести измерение АД стоя через 2 минуты;
целесообразно также измерять давление на ногах, особенно у больных моложе 30 лет. Измерение АД на ногах желательно проводить с помощью широкой манжеты (той же, что и для лиц с ожирением), фонендоскоп располагают в подколенной ямке.
Глава 2. Артериальная гипертензия в пожилом возрасте
2.1 Особенности органов и систем стареющего организма
Развитие множества болезней у пожилых и старых людей отягощается возрастными изменениями. Возрастное снижение реактивности организма пожилого человека приводит к накоплению числа болезней и их прогрессированию, хотя у некоторых людей в течение долгого времени, иногда до конца жизни, это происходит без выраженных болезненных явлений. Каковы же наиболее клинически значимые особенности органов и систем стареющего организма?
Система дыхания: вследствие снижения общей массы тела (дистрофия скелетной мускулатуры) менее эффективна работа диафрагмы и межреберных мышц. Дыхание становится преимущественно абдоминальным. Морфологические изменения бронхов, легочной ткани обуславливают респираторную недостаточность различной степени. За счет пневмосклероза и эмфиземы возрастает «анатомическое и физиологическое мертвое пространство». Вот почему у лиц пожилого и старческого возраста прогрессивно развиваются все виды гипоксии: циркуляторная, респираторная, тканевая и смешанная.
Возрастные изменения в сердечно- сосудистой системе:
повышение активности симпатоадреналовой системы;
уменьшение чувствительности бета-адренорецепторов к симпатическим влияниям;
морфологические изменения артериол с утолщением их стенки и сужением просвета;
увеличение соотношения коллагена к эластину в сосудистой стенке с увеличением их ригидности и в миокарде с развитием диастолической дисфункции;
снижение способности сосудов к эндотелий - зависимой релаксации;
уменьшение сердечного выброса;
метаболические изменения миокарда;
уменьшение емкости сосудистого русла;
уменьшение объема циркулирующей крови на 10-30%;
снижение тонуса вен.
Все эти факторы возрастной недостаточности кровообращения естественно приводят к существенным изменениям параметров гемодинамики.
С возрастом:
наблюдается гиповолемия, сгущение крови;
уменьшается водный сектор внеклеточного пространства;
усиливается дефицит внутриклеточного калия, снижается концентрация натрия в крови.
С возрастом снижаются величины основного обмена, синтез белков в организме. Происходит атрофия поперечно-полосатой мускулатуры, деминерализация и пороз костей.
В эритроцитах пожилых людей происходят не только структурные, но и функциональные, а так же метаболические изменения. После кровопотери количество эритроцитов у стариков восстанавливается в два раза медленнее, чем у молодых людей. При воспалительных процессах у пожилых людей слабо выражены лейкоцитарные реакции, что может причиной диагностических ошибок, например, при острой хирургической патологии.
У лиц пожилого возраста происходят серьезные изменения и в желудочно-кишечном тракте с превалированием атрофических процессов: уменьшается секреция и объем желудочного сока, а также его общая и свободная кислотность. В слизистой оболочке желудка отмечается атрофия эпителия. Уменьшается секреция панкреатического сока. С возрастом теряется способность желчного пузыря к эвакуации желчи. В тонком кишечнике: уменьшается абсорбция, процессы всасывания жирных кислот, витамина В12, кальция, железа, витамина D. Ослабление секреторной и моторной функции кишечника способствуют размножению в ЖКТ микрофлоры, в том числе и патогенных форм.
Печень:
наступает уменьшение массы органа;
атрофия паренхимы, жировое перерождение и в связи этим - снижение белково - синтезирующей и детоксикационной функций;
•ослабление перфузии печеночной ткани на 20-22%. Почки:
происходит склерозирование 30-50% нефронов (старческий нефросклероз);
увеличение экскреции натрия, снижение скорости клубочковой фильтрации на 30 - 45%, уменьшение реабсорбции, снижение диуреза до 25 -40 мл/ч.
Снижается секреторная функция всех эндокринных желез.
Таким образом, следует подчеркнуть, что в пожилом и старческом возрасте происходят инволюционные, функциональные и морфологические изменения со стороны всех органов и систем.
Лишь 3-6% пожилых и старых людей можно признать физиологически стареющими.
Врачу нужно помнить, что старый человек, приходящий к нему на прием, жалуется не на старость, а на ту или иную болезнь, которую следует лечить у пожилого пациента с той же настойчивостью, что и у молодого.
Следует признать, что старение и накопление болезней - параллельно идущие процессы. Патологию старых людей нередко сравнивают с айсбергом, у которого большая часть объема скрыта под водой. Жалобы больного направляют внимание врача только на вершину этого айсберга, между тем для правильного лечения необходимо увидеть весь айсберг.
Уровень заболеваемости у пожилых людей в 2 раза выше, а в старческом возрасте - в 6 раз выше, чем среди людей более молодых возрастов.
Особенностями заболеваний пожилых являются:
преимущественное хроническое их течение,
множественность заболеваний (по 6-7 и более),
«синдром взаимного отягощения»,
атипичное течение заболеваний,
наличие старческих болезней (катаракта, сенильная деменция, остеопороз) и т.д.
наличие инволюционных, функциональных и морфологических изменений со стороны органов и систем.
Для пожилых людей характерно изменение симптомов болезни. Могут полностью отсутствовать характерные симптомы для данного заболевания, а на первое место выходят симптомы, связанные с другим заболеванием. Например, респираторная инфекция у пожилого человека может проявляться декомпенсацией сердечной недостаточности, а желудочно-кишечное кровотечение может симулировать сердечную или дыхательную недостаточность.
У пожилых больных отмечается тенденция к латентному течению болезни с минимальными клиническими проявлениями и медленной клинической динамикой. Небольшой субфебрилитет, невысокий лейкоцитоз, невыраженный болевой синдром является причиной отрицания таких серьезных диагнозов, как пневмония или острая хирургическая патология.
Именно у пожилых людей нередки случаи асимптомного течения острого инфаркта миокарда, перитонита. С возрастом увеличивается процент случаев безболевой ишемии в 10 раз (20-30% наблюдений).
Пожилые люди чаще болеют, имеют, как правило, не одно хроническое заболевание и чаще нуждаются в медицинской помощи.
Рассмотрим такое понятие как полиморбидность.
Полиморбидность (множественность заболеваний у одного пациента) - одна из самых сложных проблем, с которой приходится сталкиваться врачам при работе с больными пожилого и старческого возраста. Взаимовлияние заболеваний изменяет классическую клиническую картину, характер течения, увеличивает количество осложнений и их тяжесть, ухудшает качество жизни, ограничивает возможности лечебно-диагностического процесса, нередко ухудшает жизненный прогноз. С возрастом происходит «накопление» хронических заболеваний.
В условиях полиморбидности происходит сложное переплетение многих симптомов, снижается их первичная диагностическая ценность и, в то же время, различные проявления могут потенцировать друг друга, усиливая клинические симптомы, приводя к развитию «синдрома взаимного отягощения», - это, когда обострение одной болезни вызывает обострение других. Воспаление легких вызывает декомпенсацию сахарного диабета, умеренная анемия с сопутствующей ИБС может ухудшить функциональный класс стенокардии или вызвать клинические проявления сердечной недостаточности.
Бытует мнение, что возраст человека является основным условием полиморбидности. Сроки начала заболеваний, формирующих синдром полиморбидности, и их хронизация приходится на молодой возраст (30-45 лет) и средний возраст (46-60 лет), а результат их суммарного накопления, период яркой клинической демонстрации начинают проявляться в пожилом возрасте (61-75 лет), дальнейшие прожитые годы лишь добавляют количество болезней.
Данное предположение верно лишь частично. Опыт показывает, что старые люди и долгожители более активны, хронические заболевания у них протекают менее агрессивно. Они реже обращаются за медицинской помощью.
Механизмы развития полиморбидности:
единый патогенетический механизм;
причинно - следственная взаимосвязь;
ятрогенные причины;
общие инволюционные изменения;
случайные сочетания.
Одним из путей формирования полиморбидности является развитие заболеваний, имеющих единый патогенетический механизм. Примером такого типа формирования является развитие у одного больного группы заболеваний, обусловленных атеросклерозом (ИБС, дисциркуляторная энцефалопатия, АГ, атеросклероз сосудов нижних конечностей, атеросклероз мезентериальных сосудов).
Другой путь развития полиморбидности – причинно-следственная трансформация. В этом случае развившееся заболевание приводит к функциональным, а затем и к органическим нарушениям в системе органов, объединенных общими функциями с последующим формированием ряда нозологических форм. Характерным примером служат заболевания ЖКТ, когда начало процесса с поражением одного органа вызывает развитие ряда заболеваний других органов ЖКТ. Хронический холецистит, хронический гастрит, хронический панкреатит, хронический колит и т.д.
Цепь таких неблагоприятных событий приводит к формированию у пожилых людей нескольких гастроэнтерологических заболеваний одновременно при наличии и общесоматических болезней.
Третий путь формирования полиморбидности - ятрогенный, когда длительное применение медикаментозных препаратов приводит к возникновению побочных осложнений, перерастающие в самостоятельные нозологические формы. Классическим примером могут служить заболевания после длительного применения кортикостероидов (АГ, остеопороз, язвенная болезнь, стероидный диабет). Необходимо отметить, что именно этот путь формирования полиморбидности представляется наименее изученным.
Несомненно, что все три перечисленных механизмов формирования полиморбидности могут пересекаться и вступать во взаимодействие.
2.2 Артериальная гипертензия и сопутствующие заболевания у пожилых пациентов
Артериальная гипертензия в пожилом возрасте и изолированная систолическая гипертония.
Современные рекомендации рассматривают систолическое АД (АДс) наряду с диастолическим (АДд) в качестве критерия диагностики, тяжести контроля и эффективности антигипертензивной терапии. Это связано с том, что в проспективных исследованиях (MRFIT) установлена тесная, независимая от возраста, более сильная, чем для АДд ассоциация АДс с риском развития коронарных, мозговых и почечных осложнений. Снижение АДс приводит к отчетливому уменьшению этого риска. Таким образом, у пожилых людей систолическое АД позволяет лучше прогнозировать риск осложнений, чем диастолическое АД. Недавно было установлено, что еще большее значение имеет повышенное пульсовое давление.
При диагностике гипертензии следует учитывать, что у пожилых людей можно выявить ложное повышение АД ("псевдогипертония") вследствие повышения жесткости сосудов. Кроме того, у пожилых больных нередко встречаются "гипертония белого халата", постпрандиальная и ортостатическая гипотония. Если АД начинает повышаться после 60 лет или плохо поддается лечению, необходимо исключить вторичную гипертонию в первую очередь за счет стенозирования почечной артерии атеросклеротического генеза.
Лечение старческой гипертензии, включая изолированную систолическую, приводит к достоверному снижению частоты инсульта, ИБС, сердечной недостаточности и смертности. Терапию целесообразно начинать с более низких доз антигипертензивных препаратов. Предпочтительно использование диуретиков. Альтернативой являются длительно действующие антагонисты кальция из группы дигидропиридинов.
Лечение артериальной гипертензии, в том числе изолированной систолической, у пожилых пациентов должно начинаться с немедикаментозных мероприятий, прежде всего ограничения приема соли и снижения веса. Если не достигнуто желаемое снижение АД, показано фармакологическое лечение. Начальные дозы антигипертензивных препаратов при лечении пожилых должны быть вдвое меньше, чем у пациентов молодого и среднего возраста. Рекомендуется начинать лечение с диуретикиов ввиду их доказанной в ходе многочисленных рандомизированных исследований эффективности в плане снижения заболеваемости и смертности у лиц пожилого возраста. Недавно завершившееся исследование SystEur продемонстрировало способность дигидропиридиновых антагонистов кальция длительного действия предупреждать развитие инсультов в группе пожилых пациентов с изолированной систолической гипертонией.
В силу клинических особенностей артериальной гипертонии в пожилом возрасте с осторожностью следует применять препараты, могущие вызвать ортостатическую гипотонию (α-адреноблокторы) и нарушение когнитивных функций (центральные α2-адренергические агонисты).
Целевой уровень АД у пожилых пациентов такой же, как и у молодых, однако, в случаях тяжелой, длительно нелеченной систолической гипертензии желательным является снижение систолического АД до 160 мм рт. ст.
ОСОБЕННОСТИ АГ У ПОЖИЛЫХ:
Высокая частота
Метаболических нарушений;
Гипертонии белого халата;
ИСАГ;
Ортостатической и постпрандиальной гипотонии.
Повышенная солечувствительность и вариабельность АД.
Артериальная гипертензия в постменопаузе.
Гормонозаместительная терапия.
Имеющиеся данные свидетельствуют о межполовых различиях гемодинамических показателей у больных эссенциальной гипертонией: у женщин по сравнению с мужчинами выше ЧСС в покое, сердечный индекс и пульсовое АД. У женщин меньше масса миокарда левого желудочка при любом уровне АД, однако, эти различия исчезают после менопаузы. Использование специфичных по полу критериев ГЛЖ (134 г/м' для мужчин и 110 г/м" для женщин) показало, что ГЛЖ у больных, страдающих артериальной гипертонией, среди женщин отмечается чаще по сравнению с мужчинами того же возраста. Кроме того, у женщин чаще выявляется "гипертония белого халата", высокая вариабельность АД.
Женщины в постменопаузе представляют собой категорию высокого риска развития АГ и ИБС. Наступление менопаузы сопровождается повышением уровня холестерина ЛНП и снижением холестерина ЛВП. У этой категории женщин чаще наблюдается гипертриглицеридемия, нарушение толерантности к углеводам, показателей гемостаза с увеличением активности коагуляции. Такие факторы риска ИБС как сахарный диабет, снижение уровня холестерина ЛВП, гипертриглицеридемия у женщин имеют большее значение, чем у мужчин.
Артериальная гипертензия и цереброваскулярная болезнь.
АГ приводит к ремоделированию артериальной системы головного мозга и, следовательно, формированию большинства механизмов развития геморрагического, ишемического инсультов и хронических форм цереброваскулярной недостаточности.
Пациенты, имеющие в анамнезе указание на перенесенный инсульт или транзиторную ишемическую атаку, имеют повышенный риск развития повторного церебрального и/или сердечно-сосудистого осложнения. При этом степень риска прямо пропорциональна уровню АД. Поэтому достижение целевого давления в этой группе имеет особое значение в плане профилактики цереброваскулярных и сердечно-сосудистых осложнений. Установлено снижение частоты инсультов при применении бета-адреноблокаторов и диуретиков. Имеются данные о положительном влиянии антагонистов кальция, ИАПФ на мозговое кровообращение, структурные изменения сосудов головного мозга.
Артериальная гипертензия и гипертрофия левого желудочка.
Гипертрофия левого желудочка является сильным независимым фактором риска внезапной сердечной смерти, инфаркта "миокарда, инсульта и других летальных и нелетальных сердечнососудистых осложнений. Данные исследований свидетельствуют о возможности снижения массы миокарда левого желудочка и уменьшения толщины его стенок на фоне приема антигипертензивных препаратов, снижения веса и ограничения употребления соли. Регресс электрокардиографических признаков ГТТЖ ассоциируется со снижением риска сердечнососудистых осложнений. ЭКГ остается наиболее доступным методом диагностики гипертрофии левого предсердия и левого желудочка, выявления ишемии миокарда и нарушения ритма. Эхокардиография является наиболее специфичным и чувствительным методом выявления ГЛЖ, но достаточно дорогостоящим для рутинного использования.
Артериальная гипертензия и ишемическая болезнь сердца.
Наличие ИБС у пациента с артериальной гипертонией также означает очень высокий риск дальнейших сердечно-сосудистых осложнений, прямо пропорциональный уровню повышения АД. Установлено, что β-адреноблокаторы у пациентов перенесших инфаркт миокарда, приблизительно на 25% уменьшают риск повторного инфаркта и сердечной смерти.
Предположительно риск развития повторных осложнений уменьшается при применении верапамила и дилтиазема после перенесенного инфаркта миокарда без зубца Q и при сохраненной функции левого желудочка. Применение короткодействующих антагонистов кальция предположительно увеличивает риск развития повторных осложнений.
У пациентов с сердечной недостаточностью и левожелудочковой дисфункцией установлено уменьшение риска развития инфаркта миокарда и внезапной смерти приблизительно на 20% при применении ингибиторов АПФ. Данные, имеющиеся в отношении β-адреноблокаторов и ингибиторов АПФ в этой группе пациентов, позволяют предположить наличие дополнительных, помимо снижения АД, кардиопротективных свойств у этих классов препаратов.
Артериальная гипертензия и застойная сердечная недостаточность.
Артериальная гипертония остается одной из ведущих причин развития сердечной недостаточности. Контроль повышенного АД, включая меры по изменению образа жизни и медикаментозную терапию, улучшает функцию сердца и предотвращает развитие сердечной недостаточности. Пациенты с застойной сердечной недостаточностью имеют высокий риск летальности от сердечнососудистых осложнений. Так, годичная летальность составляет приблизительно 10%. Продемонстрировано уменьшение летальности в этой группе при применении ингибиторов АПФ, а также бета-адреноблокаторов, которые еще недавно считались противопоказанными при сердечной недостаточности. Показана высокая эффективность комбинированной терапии ингибиторами АПФ и альфа, бета - адреноблокатором карведилолом.
В отношении антагонистов кальция дигидропиридинового ряда продемонстрирована безопасность применения амлодипина и фелодипина для лечения стенокардии и артериальной гипертонии у пациентов с выраженной левожелудочковой дисфункцией при использовании в комбинации с ингибиторами АПФ, диуретиками или дигоксином.
Применение других антагонистов кальция в этой группе больных не рекомендуется.
Применение ингибиторов АПФ у больных с сердечной недостаточностью или дисфункцией левого желудочка существенно понижает летальность в данной группе больных и является предпочтительным. При непереносимости ингибиторов АПФ могут использоваться антагонисты рецепторов к АП.
В сочетании с ингибиторами АПФ целесообразно применение диуретиков по показаниям.
В последние годы показана эффективность и безопасность применения малых доз бета-адреноблокаторов у больных I-III функциональным классом сердечной недостаточности.
Артериальная гипертензия и заболевания почек.
Артериальная гипертензия является решающим фактором прогрессирования почечной недостаточности любой этиологии, а адекватный контроль АД замедляет ее развитие.
Для лечения АГ при патологии почек могут использоваться все классы препаратов и их комбинации. Существуют данные о том, что ингибиторы АПФ и антагонисты кальция обладают самостоятельным нефропротективным действием. При уровне креатинина плазмы более 0,26 ммоль/л применение ингибиторов АПФ требует осторожности.
У больных с почечной недостаточностью и протеинурией гипотензивную терапию следует проводить в более агрессивном режиме. У больных с потерей белка > 1 г/сут устанавливается более низкий целевой уровень АД (125/75 мм рт. ст.), чем при менее выраженной протеинурии (130/85 мм рт. ст.).
Артериальная гипертензия и сахарный диабет.
Частота АГ у больных сахарным диабетом в 1,5 -2 раза выше по сравнению с лицами без диабета. Сочетание сахарного диабета и АГ заслуживает особого внимания, поскольку обе патологии являются факторами риска многих макро- и микрососудистых поражений. При сочетании сахарного диабета и АГ еще большее значение приобретают меры коррекции образа жизни.
Для всех больных сахарным диабетом устанавливается целевой уровень снижения АД 130/85 мм рт.ст.
При выборе препарата предпочтение отдается ингибиторам АПФ, особенно при наличии протеинурии, антагонистам кальция и низким дозам мочегонных.
Несмотря на возможные негативные эффекты на периферический кровоток и способность пролонгировать гипогликемию и маскировать ее симптомы, больным АГ с СД показано применение бета-блокаторов, особенно в сочетании с ИБС и перенесенным ИМ, так как их использование улучшает прогноз пациентов.
При контроле лечения следует помнить о возможной ортостатической гипотензии.
Артериальная гипертензия и больные бронхиальной астмой и хроническими обструктивными заболеваниями легких.
Бета-блокаторы, даже местного применения (тимолол) противопоказаны больным этой группы.
С осторожностью следует использовать ингибиторы АПФ, в случае появления кашля их можно заменить на антагонисты рецепторов к А II.
Препараты, применяемые для лечения бронхообструктивного синдрома, часто ведут к повышению АД. Наиболее безопасными в этом отношении являются кромогликат натрия, ипратропиум бромид и местные глюкокортикоиды.
2.3 Антигипертензивная терапия в пожилом возрасте
ОБЩИЕ ПОЛОЖЕНИЯ МЕДИКАМЕНТОЗНОЙ ТЕРАПИИ АГ В ПОЖИЛОМ ВОЗРАСТЕ:
Лечение с немедикаментозных мер;
Польза антигипертензивной терапии доказана до 80 лет;
При появлении или «озлокачествлении» гипертонии после 60 лет исключить реноваскулярную гипертонию;
Препараты первого выбора: диуретики и пролонгированные дигидропиридиновые АК.
ПРАВИЛА БЕЗОПАСНОГО ЛЕЧЕНИЯ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ У ПОЖИЛЫХ ЛЮДЕЙ:
Начало терапии с половины рекомендуемой дозы;
Медленное титрование дозы с контролем показателей в положении стоя;
Не использовать в качестве первого выбора препараты с риском развития ортостатической гипотонии;
Избегать назначения центрально действующих препаратов из-за риска развития депрессии и псевдодеменции;
Контроль функции почек и содержания электролитов при использовании мочегонных средств;
Для улучшения приверженности - использование простых режимов лечения.
Таблица 9.
Антигипертензивная терапия и сопутствующие заболевания у пожилых пациентов
| Сопутствующие заболевания | диуретики (низкие дозы) | ББ | ИАПФ | АРА | АБ | АК ДГП | АК БТ |
| Бронхиальная астма или ХОЗЛ | ++ | - | + | ++ | + | + | + |
| Сердечная недостаточность | + | ! | ++ | + | + | ! | !/- |
| Стенокардия | + | + | + | + | ! | ++ | ++ |
| Перенесенный ИМ | + | ++ | ++ | + | ! | ! | ! |
| Синдром слабости синусового узла | + | - | + | + | + | + | - |
| Заболевания периферических сосудов | + | - | + | + | ++ | ++ | ++ |
| Стеноз устья аорты | + | + | - | ! | + | - | + |
| ХПН+стеноз почечных артерий | + | + | - | ! | + | + | + |
| ХПН | + | + | ! | ! | + | + | + |
| Аденома предстательной железы | + | + | + | + | ++ | + | + |
| Сахарный диабет | + | ! | ++ | + | + | + | + |
| Дислипидемия | + | ! | + | + | + | + | + |
| Подагра | ! | + | + | + | + | + | + |
| Запоры | + | + | + | + | + | + | |
| Глаукома | + | ++ | + | + | + | + | + |
ББ-бета-адреноблокаторы
АК-антагонисты кальция
ДГП-АК дигидропиридинового ряда
БТ-АК бензотиазелинового ряда
АБ-альфа-адреноблокаторы
ИАПФ-ингибиторы АПФ
АРА-антагонисты рецепторов ангиотензина II
«++»-препараты выбора
«+»-могут быть добавлены
«!»-применять с осторожностью
«-»- противопоказаны
Отсутствие адекватного контроля артериального давления (АД) нередко приводит к развитию осложнений АГ, самым частым и серьезным из них, обуславливающих развитие фатальных осложнений, является гипертензивный криз (ГК).
Резкое внезапное повышение АД до индивидуально высоких величин при минимальной субъективной и объективной симптоматике рассматривают как «неосложненный гипертензивный (гипертонический) криз», а при наличии опасных или бурных проявлений с субъективными и объективными признаками церебральных, сердечно-сосудистых и вегетативных нарушений называют «осложненным гипертензивным кризом», или собственно «гипертензивным (гипертоническим) кризом».
3.1 Причины возникновения и патогенез
Наиболее часто ГК возникает при эссенциальной АГ (около 70%), среди других причин выделяется реноваскулярная АГ (10%), диабетическая нефропатия (10%), заболевания нервной системы (6,7%), феохромоцитома (3%) и реже: первичный гиперальдестеронизм, употребление симпатомиметиков (кокаина, амфетамина, ЛСД), преэклампсия и эклампсия, коллагенозы и другие редкие патологии.
Основные причины, способствующие возникновению ГК, делятся на экзогенные и эндогенные (табл. 10).
Особое значение имеет развитие ятрогеных ГК, связанных с использованием различных лекарственных препаратов, в том числе при отмене клонидина, бета-блокаторов, медилдопы и др., развитии побочных (гипертензивных) эффектов бета-адреномиметиков, псевдоэфедрина, НПВП, глюкокортикостероидов и др., нежелательных лекарственных взаимодействий (например, с ингибиторами МАО).
Таблица 10.
Основные причины, способствующие возникновению ГК
| Экзогенные | Эндогенные |
|
физическая нагрузка; злоупотребление алкоголем; психоэмоциональный стресс; избыточное потребление поваренной соли; метеорологические влияния; прием гормональных контрацептивов; внезапная отмена гипотензивных препаратов; острая ишемия головного мозга при резком снижении АД; реанимационные мероприятия во время и после операций. |
у женщин на фоне гормональных расстройств в климактерическом периоде; обострение ИБС (острая коронарная недостаточность, сердечная астма), ишемия головного мозга; нарушения уродинамики при аденоме предстательной железы; резкое нарушение почечной гемодинамики (включая гиперпродукцию ренина); вторичный альдостеронизм; серповидно-клеточный криз; психогенная гипервентиляция; синдром апноэ во сне. |
Основную роль при ГК играют два основных патогенетических механизма, представленных в табл. 11.
Таблица 11.
Патогенетические механизмы ГК и пути медикаментозной коррекции
| Патогенетический механизм криза | Основные пути медикаментозной коррекции |
|
Сосудистый повышение общего периферического сопротивления за счет увеличения тонуса артериол-вазомоторного (обусловленного нейрогуморальными влияниями) и базального (при задержке натрия) |
вазодилататоры |
|
Кардиальный увеличение сердечного выброса за счет повышения частоты сердечных сокращений, объема циркулирующей крови, сократимости миокарда |
бета-адреноблокаторы, антагонисты кальция (верапамил) |
3.2 Клиническая картина и классификация
ГК проявляется субъективными и объективными признаками, представленными в табл.
Таблица 12.
Клинические симптомы ГК
| Субъективные | Объективные |
| Головная боль, несистемное головокружение, тошнота и рвота, ухудшение зрения, кардиалгия, сердцебиение и перебои в работе сердца, одышка |
Возбуждение или заторможенность, озноб, мышечная дрожь, повышенная влажность и гиперемия кожи, субфебрилитет, преходящие симптомы очаговых нарушений в ЦНС; тахи- или брадикардия, экстрасистолия; клинические и ЭКГ-признаки гипертрофии левого желудочка; акцент и расщепление II тона над аортой; признаки систолической перегрузки левого желудочка на ЭКГ |
Существует много различных классификаций ГК
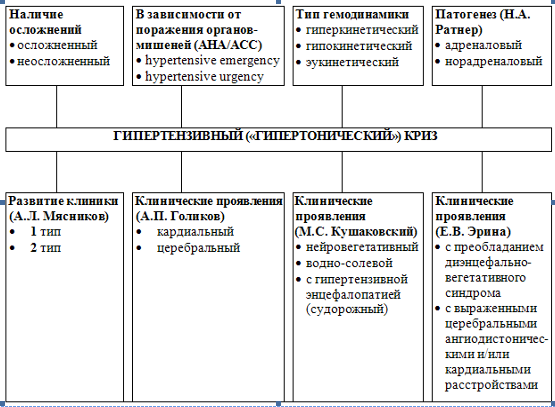
Схема 4. Классификации ГК.
Среди представленных классификаций ранее чаще других использовалось деление ГК в зависимости от особенностей центральной гемодинамики: гипер- и гипокинетические (табл.).
Таблица 13.
Характеристика гипер- и гипокинетического ГК
| Показатели | Гиперкинетический | Гипокинетический |
| Стадия АГ, на которой чаще возникает криз | Ранняя | Поздняя (развиваются на фоне исходно повышенного АД) |
| Развитие ГК | Острое | Постепенное |
| Продолжительность ГК | Кратковременный (не более 3-4 ч) | Длительный (от нескольких часов до 4-5 дней) |
| АД | Преимущественное повышение систолического АД, нарастание пульсового давления | Преобладает подъем диастолического АД, пульсовое давление несколько уменьшается |
| ЧСС | Тахикардия | Тахикардии нет |
| Основной механизм криза | Кардиальный | Сосудистый |
Гиперкинетический (I тип, адрен.) – чаще возникает на ранних стадиях АГ, развивается остро, кратковременный (не более 3-4 часов), преимущественно повышается систолическое АД, нарастание пульсового давления, отмечается тахикардия. Основной механизм криза - кардиальный, редко с осложнениями. Повышение сердечного выброса за счет повышения ЧСС, снижение циркулирующей крови, сократимости миокарда.
Гипокинетический (II тип, норадрен.) – развивается на поздних стадиях АГ на фоне исходно повышенного АД. Развивается криз постепенно, длительно протекает (от нескольких часов до 4-5 дней). Преобладает подъем диастолического АД, пульсовое давление уменьшается. Основной механизм развития – сосудистый. Часто с осложнениями (инсульт, динамическое нарушение мозгового кровообращения, Инфаркт миокарда, отек легких, слепота).
3.3 Диагностика и тактика лечения гипертензивного криза
Диагностика ГК основывается на следующих основных критериях:
Внезапное начало.
Индивидуально высокий подъем АД.
Наличие церебральных, кардиальных и вегетативных симптомов.
Среди клинических симптомов наиболее характерна триада таких признаков, как головная боль, головокружение и тошнота.
![]() Обязательным
при ГК является съемка ЭКГ, что позволяет не только диагностировать поражение
сердца при гипертонической болезни, но и выявить возможные кардиальные осложнения.
Обязательным
при ГК является съемка ЭКГ, что позволяет не только диагностировать поражение
сердца при гипертонической болезни, но и выявить возможные кардиальные осложнения.
Лабораторная диагностика ГК на догоспитальном этапе не проводится. В стационаре необходимым является исследование содержание мочевины и креатинина крови.
ГК необходимо дифференцировать со следующими состояниями: головная боль напряжения и кластерная головная боль, делирий, гипертиреоз, синдром Кушинга, рефлекторное повышение АД при остром инфаркте миокарда, инсульте или черепно-мозговой травме - возникшее после развития симптомов.
ТАКТИКА ОКАЗАНИЯ НЕОТЛОЖНОЙ ПОМОЩИ
При неосложненном ГК, когда состояние больного не внушает опасения, АД снижают в течение 12-24 ч (оптимальным — на 15-20% от исходного в течение первых часов) с использованием пероральных гипотензивных препаратов короткого действия. При выборе перорального препарата для лечения ГК необходимо руководствоваться следующими критериями:
Препарат должен соответствовать критериям медицины, основанной на доказательствах (ЕВМ).
Иметь быстрое (20-30 мин) начало действия, продолжающееся 4-6 часов, что дает возможность назначить базовое средство.
Обеспечивать дозозависимый предсказуемый гипотензивный эффект.
Возможность применения у большинства пациентов (отсутствие побочных эффектов).
Доступность.
По многочисленным клиническим наблюдениям этим принципам соответствуют нифедипин, каптоприл и пропранолол.
АЛГОРИТМ ВЫБОРА ТЕРАПИИ при гипертензивном кризе
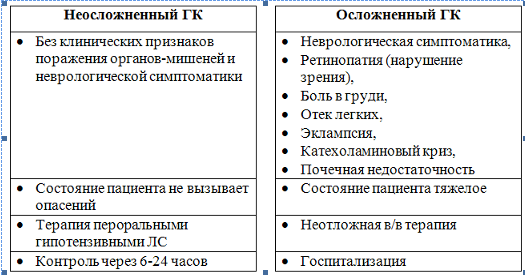
Схема 5. Алгоритм выбора терапии при ГК.
Алгоритм действий при неосложненном ГК
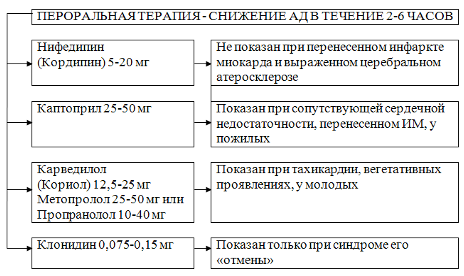
Схема 6. Алгоритм действий при неосложненном ГК.
Алгоритм действий при осложненном ГК

Схема 7. Алгоритм действий при осложненном ГК.
3.4 Осложнения и показания к госпитализации
Учитывая, что мировая статистика, прогностическое значение и показания для госпитализации оценивает по осложнениям ГК, с практической стороны является более оправданным разделение ГК на неосложненный и осложненный.
Наиболее частые осложнения ГК представлены в табл.
Таблица 14.
Осложнения ГК
| Осложнение | Частота встречаемости (в %) | Клинические проявления |
| Острая гипертоническая энцефалопатия. | 17 | Головная боль, спутанность сознания, тошнота и рвота, судороги, кома. |
| Острое нарушение мозгового кровообращения. | 28 | Очаговые неврологические расстройства. |
| Острая сердечная недостаточность. | 22 | Удушье, появление влажных хрипов над легкими. |
| Стенокардия, инфаркт миокарда. | 12 | Характерный болевой синдром. Болевой синдром, ЭКГ-признаки. |
| Расслаивание аневризмы аорты. | 2 | Тяжелый болевой синдром с развитием в типичных случаях клинической картины шока; в зависимости от локализации расслаивания возможны аортальная недостаточность, тампонада перикарда, ишемия кишечника, головного мозга, конечностей. |
Еще одним из существенных аргументов в пользу обязательного разграничения ГК по осложнениям являются опубликованные данные о прогнозе для пациентов, перенесших осложненный ГК при АГ. Так, среди них 25-40% умирают в течение последующих 3 лет от почечной недостаточности (уровень достоверности А) или инсульта (В). Этот риск увеличивается: с возрастом (А), при эссенциальной гипертензии (А), при повышенном креатинине сыворотки (А), при мочевине сыворотки выше 10 ммоль/л (В), с большей продолжительностью АГ (В), при наличии 2 и 4 степеней гипертензивной ретинопатии (С), у 3,2% больных разовьется почечная недостаточность, требующая гемодиализа (В).
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ:
Гипертензивный криз, не купирующийся на догоспитальном этапе.
Гипертензивный криз с выраженными проявлениями гипертонической энцефалопатии.
Осложнения, требующие интенсивной терапии и постоянного врачебного наблюдения (инсульт, субарахноидальное кровоизлияние, остро возникшие нарушения зрения, отек легких).
Артериальной гипертензией страдают около 40% взрослого населения России. Хотя за последние годы количество пациентов, которые знают о своем заболевании и принимают гипотензивные препараты, увеличилось, но стабильной нормализации АД добиваются только 21,5% пациентов. Как известно, повышенное артериальное давление приводит к поражению сердца, периферических сосудов и сосудов головного мозга, почек. Пациенты при артериальной гипертензии погибают от органных осложнений заболевания: инсультов, инфарктов, сердечной и почечной недостаточности. Артериальная гипертензиея может привести к развитию деменции. По количеству инсультов в год Россия продолжает занимать одно из первых мест в мире.
С другой стороны, риск сердечно-сосудистых осложнений у пациентов с артериальной гипертензией снижается пропорционально степени снижения АД, независимо от исходной тяжести заболевания, возраста и пола пациентов.
Особенно важно, чтобы гипотензивная терапия позволяла достигать и стабильно поддерживать артериальное давление на целевом уровне. Это позволяет добиться максимального снижения сердечно-сосудистого риска и защиты органов-мишеней.
Лекарственная терапия обязательно должна сочетаться с немедикаментозными мерами, направленными на модификацию факторов риска: снижением массы тела, отказом от курения, ограничением употребления в пищу поваренной соли, алкоголя, повышением содержания в пище калия и увеличением физических нагрузок. Причем подобные рекомендации должны даваться как с целью профилактики артериальной гипертензии у пациентов с факторами риска и коррекции АД у пациентов низкого и среднего риска, так и на фоне лекарственной терапии для увеличения ее эффективности.
Известно, что различные современные лекарственные препараты сопоставимы по выраженности гипотензивного эффекта. Поэтому при подборе схемы гипотензивной терапии должны максимально учитываться индивидуальные особенности пациента: пол и возраст, наличие факторов риска, поражения органов-мишеней, сопутствующих состояний и заболеваний и т.п.
Вновь подчеркивается отсутствие возрастных норм артериального давления, необходимость контроля АД у пациентов пожилого и старческого возраста, достижения целевого уровня АД у этой категории пациентов.
Особое внимание уделяется созданию партнерских отношений с пациентом. Важно, чтобы пациент осознанно выполнял рекомендации врача. Желательно давать рекомендации не только в устной, но и в письменной форме и обеспечить регулярное наблюдение с целью контроля эффективности терапии и, при необходимости, своевременной коррекции лечения.
Перепечатка материалов без ссылки на наш сайт запрещена